Larva migrans
La larva migrans cutanée (LMC) est une affection dermatologique due à la pénétration dans la peau de larves d'un parasite, l'ankylostome du chien ou du chat. Le larva migrans porte également les noms de larbish, creeping disease, dermatite vermineuse rampante, pseudomyiase rampante, ou ver chien. Cette affection est décelée essentiellement en zone tropicale : Amérique intertropicale, Afrique noire, Madagascar, Afrique du nord, sous-continent Indien, Sud-est Asiatique et Australie[1].
| Spécialité | Infectiologie |
|---|
| CIM-10 | B76.9 |
|---|---|
| CIM-9 | 126.9 |
| DiseasesDB | 3263 |
| MedlinePlus | 001454 |
| eMedicine | 998709 |
| MeSH | D007815 |
On doit distinguer la larva migrans ankylostomienne de la larva currens due à un autre parasite, une larve d'anguillule, Strongyloides stercoralis le plus souvent, de migration sous cutanée beaucoup plus rapide. On doit également distinguer la larva migrans cutanée de la larva migrans viscérale ou toxocarose, due à d'autres types de nématodes.
Physiopathologie
modifierLes agents pathogènes responsables sont des vers némathelminthes habituellement parasites du chat, comme Ankylostoma braziliense, ou du chien, comme Ankylostoma caninum.
Chez ces animaux, l'ankylostome entraîne une parasitose intestinale. Le ver hématophage se fixe à la paroi de l'intestin et se nourrit du sang de son hôte. Les 5 000 à 10 000 œufs par jour pondus par la femelle sont évacués hors de l'hôte dans les selles. Si le milieu est propice, comme un sol ombragé, chaud et humide, les œufs éclosent et libèrent des larves qui subissent une série de mues et passent par différents stades avant de devenir infestantes (larves L1 rhabditoïdes, L2 strongyloïdes puis L3 strongyloïdes enkystées).
La larve, grâce à son thermotropisme, et attirée vers les lieux où la température est proche de 37 °C, ce qui favorise sa rencontre avec un hôte. Elle s'accroche à l'épiderme de l'animal puis y pénètre par voie transcutanée. La contamination digestive peut aussi se faire directement, par ingestion de larves par l'animal.
Chez le chien ou le chat, la larve se retrouve dans les tissus sous-cutanés, passe dans la circulation sanguine puis gagne les poumons. Elle remonte ensuite les voies aériennes supérieures pour muer en larve L4 au niveau du pharynx. Elle est alors avalée et arrive dans le tube digestif où elle se transforme en larve L5 puis poursuit son développement jusqu’à maturité pour recommencer un nouveau cycle[2].
Chez l'homme
modifierÀ cause du manque de spécificité d’hôte, la larve d'ankylostome peut pénétrer « accidentellement » chez des hôtes anormaux. C’est le cas pour l’homme chez qui les larves traversent l’épiderme mais ne peuvent passer dans les voies sanguines ou lymphatiques pour des raisons anatomiques. Le parasite est dit en impasse parasitaire, le cycle se termine par la mort de la larve.
L'homme ne peut être infecté par contact direct avec un animal infesté porteur du parasite[2].
Symptômes
modifier
Chez l'être humain, le tableau clinique est cutané. Il n'y a normalement pas de signes généraux, pas d'hyperéosinophilie sanguine. Les signes cliniques sont plus intenses lors des réinfestations.
La durée d'incubation est courte, en moyenne de 3 jours, mais l'intervalle peut être de 1 jour à un mois[3].
Les larves L3 d'ankylostome de chat ou de chien s'accrochent à la peau au niveau des zones découvertes en contact avec le sol infecté : pieds, fesses, cou, dos. Puis elles passent à travers l'épiderme et creusent des sillons (ou galeries) entre celui-ci et le derme, laissant une marque de leur passage, caractéristique. Ne pouvant passer à travers le derme de l'homme, elles vont mourir après quelques semaines ou mois.
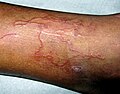
Le cheminement des larves sous la peau entre l'épiderme et le derme provoque l'apparition d'un ou plusieurs « cordons » sous cutanés en relief, de quelques millimètres de large sur quelques centimètres de long, érythémateux (rouge), prurigineux (entraînant des démangeaisons), serpigineux (en zigzag) ou linéaires, mobiles[1],[4].
La progression des larves sous la peau est lente, les sillons avancent de quelques millimètres par jour soit quelques centimètres par semaine, contrairement à la progression des sillons de Larva currens qui est bien plus rapide.
Le prurit est essentiellement vespéral et nocturne et peut perturber le sommeil.
Les lésions siègent au niveau des points de contact avec le sol, sur les zones de pénétration de la larve à travers la peau.
Parfois des complications locales sont visibles : réaction allergique et surinfection des lésions de grattage (impétiginisation).
Folliculite ankylostomienne
modifierRarement, la larve pénètre dans un follicule pileux, ce qui donne une lésion cutanée non migratrice, prurigineuse : la folliculite ankylostomienne. Elle peut se présenter par exemple sous la forme de dizaines de papulo-pustules folliculaires prurigineuses sur les fesses, avec quelques sillons serpigineux. Du fait de son manque de spécificité, le diagnostic est difficile.
Évolution
modifierL'infection est bénigne et évolue spontanément vers la guérison en quelques semaines à quelques mois (2 à 8 semaines) avec la mort de la larve in situ. Les complications sont rares et surviennent dans environ 10 % des cas. Elles sont liées au prurit, avec surinfection des lésions de grattage (impétiginisation) et réactions allergiques le plus souvent locales et rarement générales.
Le traitement est justifié par la durée d’évolution prolongée, l’intensité du prurit et la fréquence des complications[4].
Prise en charge
modifierTraitement
modifierDésinfection de la peau.
Traitement symptomatique des démangeaisons, en pommade ou per os.
L'élimination des larves est possible rapidement grâce à un traitement par voie locale ou orale avec un antiparasitaire comme l'ivermectine (Stromectol), l'albendazole (Zentel) ou le thiabendazole (Mintezol) [4]. Le thiabendazole administré par voie orale ayant de nombreux effets secondaires, il n'est plus utilisé. Pour des lésions étendues, le traitement consiste en l'administration d'ivermectine per-os en une prise unique à jeun. Pour des lésions moins étendues, une préparation d'albendazole en application locale est suffisante[3].
En cas de surinfection, un traitement antibiotique local est possible.
Vérification de la vaccination antitétanique et mise à jour si nécessaire.
Prévention
modifierLa seule prévention serait d'interdire l'accès des plages par les chiens mais cette interdiction est la plupart du temps illusoire.
Sur les plages tropicales, il faut garder ses chaussures, s’allonger sur la zone de sable nettoyée par le flux des marées ou sur une natte ou un matelas. Les maillots de bain et les serviettes n’empêchent pas la pénétration des larves de parasites[4].
Autres noms de la maladie
modifier- Larbish
- Dermatite linéaire rampante
- Creeping disease
- Gourme du mineur
- Pseudomyiase rampante
- Ver chien ou ver à chien
Galerie
modifier-
Lésions serpentiformes typiques d'une larva migrans cutanée, sur une jambe
-
Larva migrans sur une plante de pied
Notes et références
modifier- Larva migrans cutanée ou larbish : cas clinique, rédigé par Pr Pierre Aubry le 17/12/2003. Sur medecinetropicale.free.fr, article en ligne consulté le 1er octobre 2010.
- Contribution à l'étude de certaines impasses parasitaires chez l'homme. Thèse soutenue le vendredi 3 octobre 2008, Par Aurélia Gérardin.
- Larva migrans cutanée d'après un article du Dr R. Pradinaud, ancien chef du service de dermatologie du centre hospitalier de Cayenne. Sur www.santevoyage-guide.com, article ajouté le 01-06-2006, dernière mise à jour le 04-06-2007, consulté le 1er octobre 2010.
- Larva migrans cutanée ankylostomienne, É. Caumes, Thérapeutique dermatologique, Médecine-Sciences Flammarion © 2001. Sur www.therapeutique-dermatologique.org, article en ligne, consulté le 1er octobre 2010.
Voir aussi
modifierLiens externes
modifier- (en) Cutaneous Larva Migrans sur www.emedicine.com